Psychische Erkrankungen
Medikamentöse Behandlung bei psychischen Erkrankungen
Antidepressiva
Antidepressiva wirken stimmungsaufhellend und angstlösend. Einige Antidepressiva beruhigen eher, andere steigern eher den Antrieb. Antidepressiva werden bei der Behandlung von Depressionen, Angsterkrankungen und Zwangsstörungen eingesetzt.
Patienten unter Antidepressiva sind häufig von Nebenwirkungen betroffen, weshalb sie möglichst nur bei schwereren depressiven Erkrankungen verordnet werden. Nebenwirkungen treten von allem zu Beginn der Behandlung und bei Absetzen auf, letztere häufig in Form von Unruhe und Stimmungsschwankungen, Schwindel, Kribbeln in den Gliedmaßen und Schlafstörungen, weshalb die Einnahme über einen Zeitraum von mehreren Wochen bis Monaten reduziert ("ausgeschlichen") wird. Die Nebenwirkungen beim Absetzen werden bei manchen Patienten als so unangenehm erlebt, dass sie die Einnahme wieder aufnehmen.
Zu den v. a. zu Beginn der Behandlung zu beobachtenden Nebenwirkungen, die im weiteren Verlauf aber meist nachlassen, zählen:
- Mundtrockenheit, Schwitzen
- Sehstörungen und Schwindel
- Händezittern, Müdigkeit
- Blutdruckschwankungen, selten Herzrhythmusstörungen (bei der Therapie mit Tri- und Tetrazyklika).
- Veränderungen des Blutbilds durch Tri- und Tetrazyklika mit Abwehrschwäche und schwere Infektionen. Ddeshalb ist eine fortlaufende Kontrolle des Blutbilds erforderlich.
- Gewichtsveränderung: einige Antidepressiva regen den Appetit an, was beim oft bestehenden Appetitverlust zunächst durchaus erwünscht ist, aber eben häufig darüber hinaus geht. Andere Antidepressiva hemmen (vor allem zu Beginn der Einnahme) den Appetit.
- Die Gewichtszunahme kann zu einer Verschlechterung der Blutzuckereinstellung bei Diabetikern führen.
- Gesteigertes aggressives Verhalten bei der Einnahme von SSRIs
- Vor allem bei Frauen nachlassendes sexuelles Verlangen, selten auch das Gegenteil. Impotenz oder zumindest ein verzögerter Samenerguss ist bei Männern sehr häufig.
- Selbstmordgefährung: Alle Antidepressiva können die Suizidneigung erhöhen. Besonders gut ist dies für die SSRIs Paroxetin und Venlafaxin belegt, trifft aber nach derzeitigem Wissensstand auch für andere, moderne wie ältere, Antidepressiva zu.
Wirkungslosigkeit. Bei manchen Patienten scheint die Verordnung eines Antidepressivums auch gar keinen Effekt auszulösen - warum und welche Patienten dies betrifft, ist abgesehen vom Fall der Unterdosierung unbekannt. Am besten ist dann, auf ein anderes Antidepressivum umzustellen, das dann nicht selten wirksam ist.
Da sich das Nebenwirkungsspektrum zwischen den einzelnen Antidepressiva unterscheidet, kann der erfahrene Arzt durch die sorgfältige Abwägung von Beschwerdebild, Begleiterkrankungen und Interesselage des Patienten die voraussichtlich wirkungsbeste und auch nebenwirkungsärmste Substanz individuell auswählen. Leider verordnen nicht wenige Ärzte Antidepressiva ohne entsprechende Fachkenntnisse. Im Zweifelsfall sollte deshalb auf eine Überweisung zu einem geeigneten Facharzt (Psychiater) gedrängt werden.
Schwangere, Kinder und Jugendliche bekommen Antidepressiva nur bei dringender Indikation verordnet, denn bei Ihnen sind die Nebenwirkungsrisiken hoch: So neigen Kinder und Jugendliche vermehrt zu aggressiven Verhaltensweisen aber auch zu Selbstmordgedanken.
Antidepressiva werden nach ihrer chemischen Wirkstoffstruktur in drei Gruppen eingeteilt: trizyklische Antidepressiva, MAO-Hemmer und die neueren SSRIs (Selektive Serotonin-Wiederaufnahme-Hemmer). Die richtige Anwendung antidepressiver Substanzen setzt eine exakte Diagnose und eine genaue Kenntnis der Wirk- und Nebenwirkungsspektrums der Medikamente voraus. So wird der Arzt bei Erregung und Angst im Rahmen einer Depression eher ein beruhigendes Antidepressivum wählen, bei antriebslosen Depressiven dagegen eher eine Substanz, die den Antrieb steigert. Dabei muss er im Auge behalten, dass der antriebssteigernde Effekt rascher eintritt als die Stimmungsaufhellung, wodurch zu Therapiebeginn bei besonders gefährdeten Patienten das Risiko eines Selbstmords steigt. Kombinationen aus Antidepressiva und Transquilizern (Beruhigungsmitteln) sind deshalb gerade in den ersten Behandlungswochen sinnvoll. In der Wirksamkeit sind die klassischen tri- und tetrazyklischen Antidepressiva noch immer unübertroffen, bei den neueren Antidepressiva (SSRIs) ist dagegen die Verträglichkeit oft besser.
Tri- und tetrazyklische Antidepressiva (Trizyklika, Tetrazyklika), deren Name von ihrem chemischen Aufbau aus drei (tri) oder vier (tetra) Ringen stammt, verbessern das bei einer Depression gestörte Gleichgewicht zwischen den Botenstoffen Serotonin und Noradrenalin im Gehirn. Sie entfalten ihre Wirkung aber erst nach 3-6 Wochen. Und erst dann können Arzt und Patient feststellen, ob Medikament und Dosierung helfen oder ob auf ein anderes Medikament umgestellt werden muss. Zu Therapiebeginn wird die Dosis in kleinen Schritten gesteigert („eingeschlichen“), um Nebenwirkungen zu minimieren und die Behandlung ggf. auch bei noch moderater Dosierung abbrechen zu können. In der Schwangerschaft sind Trizyklika Mittel der Wahl.
SSRIs (Selektive Serotonin-Wiederaufnahme-Hemmer) bewirken, dass ein für die Grundstimmung wichtiger Botenstoff im Gehirn, das Serotonin, langsamer abgebaut wird. Dadurch soll eine stimmungsaufhellende, aktivierende und angstlösende Wirkung erzielt werden. Da die SSRIs oft besser verträglich sind als z. B. trizyklische Antidepressiva, wurden sie bisher bei Depressionen und Angststörungen als Medikament der ersten Wahl verordnet. Allerdings wird aufgrund der schwächeren antidepressiven Wirkung die Nutzen-Risiko-Betrachtung von SSRIs in neueren Untersuchungen kritischer gesehen als früher, so dass teilweise umstritten ist, inwieweit die großzügige Verordnung von SSRI medizinisch gerechtfertigt ist. Die Wirksamkeit der beiden SNRIs (Serotonin- und Noradrenalin-Wiederaufnahme-Hemmer) Venlafaxin und Duboxetin (vgl. Tabelle) ist inzwischen gesichert. Das Institut für Qualität und Wirtschaftlichkeit im Gesundheitswesen (IQWIG) hat beide Substanzen geprüft und ihre Wirkung belegt. Sie haben jedoch laut IQWIG etwas mehr Nebenwirkungen als Antidepressiva, die nur auf Serotonin wirken.
SSRIs sind zwar besser verträglich, jedoch keineswegs nebenwirkungsfrei. Häufig treten die folgenden Nebenwirkungen vor allem zu Therapiebeginn auf, bessern sich aber im weiteren Behandlungsverlauf:
- Mundtrockenheit, Schwitzen, Schwindelgefühle
- Appetitmangel, Übelkeit
- Erregungszustände, Angst, Schlafstörungen
- Aggressives Verhalten (selten)
- Müdigkeit
- Veränderungen der Sexualität: Das sexuelle Verlangen kann gesteigert oder vermindert sein, bei Männern kann es zu Verzögerungen beim Samenerguss kommen.
MAO-Hemmer. Die Monoaminooxidase ist ein Enzym, das bestimmte Botenstoffe im Gehirn (Noradrenalin, Serotonin) abbaut. Wird dieser Abbau durch Medikamente (MAO-Hemmer, Monoaminooxidase-Hemmer) gehemmt, steigt die Konzentration der Botenstoffe im Gehirn. Die Folge: Die Stimmung hellt sich auf, der Antrieb wird gesteigert.
MAO-Hemmer werden als Reservemedikamente erst dann eingesetzt, wenn andere Antidepressiva nicht wirken, wobei in Deutschland nur Moclobemid (Aurorix®) gebräuchlich ist. Nebenwirkungen sind leider sehr häufig und umfassen: Erregungszustände, Angst und Schlafstörungen, Herzrhythmusstörungen, Übelkeit und Durchfälle.
Beruhigungsmittel
Tranquilizer (Sedativa, Beruhigungsmittel) sind Arzneimittel, die angstlösend und beruhigend (sedierend), schlaffördernd und muskelentspannend wirken. Auch zur Behandlung bevorstehender Panik oder Angst auslösender Ereignisse (z. B. am Abend vor einer OP oder bei Flugangst) sind sie geeignet.
Benzodiazepine sind die am häufigsten verordneten Tranquilizer (und auch Schlafmittel). Benzodiazepine stoppen die Informationsübertragung in bestimmten Gehirnregionen und werden kurzzeitig zur Behandlung von Angsterkrankungen, z. B. bei psychotischen Spannungszuständen oder schweren Depressionen verwendet. Sie wirken beruhigend, dämpfend und schlaffördernd. Man unterteilt die Benzodiazepine nach ihrer Wirkdauer in kurz, mittel und lang wirkende Substanzen.
Benzodiazepine wirken rasch und werden gut vertragen. Ärzte schätzen zudem ihre Sicherheit – selbst durch Überdosierung ist Selbstmord schwer möglich, da es ein wirksames Antidot (Gegenmittel) gibt, das zudem sehr rasch wirkt. Andere Tranquilizer als Benzodiazepine spielen in der Psychiatrie keine Rolle mehr.
Die wichtigsten Nebenwirkungen von Benzodiazepinen sind:
- Hohe Abhängigkeitsgefahr
- Müdigkeit (Fahruntüchtigkeit!)
- Störungen der Atmung: Benzodiazepine in hoher Dosierung hemmen das Atemzentrum und können Atemnot verursachen, vor allem wenn der Patient an Atemwegserkrankungen leidet.
- Sehstörungen, Schwindel: Je nach Wirkdauer beeinträchtigen Benzodiazepine die Konzentrationsfähigkeit und die motorische Koordination. Sie stören das Sehvermögen.
- Bei manchen Menschen können Benzodiazepine zu starker Unruhe, Angst und auch erhöhter Aggressivität führen. Hier muss das Medikament sofort abgesetzt werden.
Benzodiazepin-Abhängigkeit
Tranquase®, Tranxilium®, Valium®, Adumbran® und Co. wirken stimmungsaufhellend, angstlösend, beruhigend und schlaffördernd. Alles Wirkungen, die sich jeder Kranke wünscht – deshalb verwundert es nicht, dass Ärzte Benzodiazepine millionenfach verschreiben. Trotzdem: Das Risiko, abhängig zu werden, verbietet den Einsatz als Problemlöser im Alltag, als Schlafmittel oder bei leichter Unruhe. Viele Patienten benötigen im Verlauf der Behandlung immer höhere Dosen, da der Körper sich an das Medikament gewöhnt. Andere müssen zwar nicht die Dosis steigern, betreiben aber „doctor shopping“, um ihr Rezept regelmäßig erneuert zu bekommen.
Das Abhängigkeitspotenzial ergibt sich aus der Reaktion des Körpers auf das Absetzen des Benzodiazepins. Es kommt praktisch immer zu Entzugssymptomen wie wochenlangen Schlafstörungen, Unruhe, Zittern, Angstzuständen und Alpträumen. Benzodiazepine dürfen deshalb immer nur kurzfristig bei akuten Anlässen eingenommen werden – zum Beispiel in den Tagen vor einer Operation oder nach einem Verkehrsunfall. Kurzfristig bedeutet: nicht länger als zwei bis maximal vier Wochen.
Warnhinweis: Dies sind ernste Warnsignale für eine Abhängigkeit von Benzodiazepinen:
- Wunsch nach Dosissteigerung (über die ärztliche Verordnung hinaus)
- Angst, Schlafstörungen oder andere körperliche Beschwerden bei Einnahme „nur“ der verordneten Dosis
- Entzugssymptome bei Absetzen des Medikaments, die über drei oder vier Nächte mit sehr schlechtem Schlaf hinausgehen (was in der Regel normal ist)
- Weitere Einnahme, obwohl der Behandlungsanlass nicht mehr besteht
- Arztwechsel, um an neue Rezepte zu kommen.
Was tun in der Abhängigkeitsfalle?
Suchen Sie baldmöglichst einen Nervenarzt oder Ihren Hausarzt auf, um zu besprechen, ob und wie Sie den akuten Entzug bewältigen können. Sie sollten wissen, dass die Entzugssymptomatik (vor allem schlechter Schlaf) 15 Tage und länger anhalten kann.Wenn Sie berufstätig sind, brauchen Sie für den Entzugszeitraum eine Krankschreibung und möglichst viel Unterstützung von Familie, Partner oder engen Freunden. Um Ihnen den Ausstieg zu erleichtern, wird Ihr Arzt vorschlagen, nach und nach die Dosis des Medikaments herabzusetzen (auszuschleichen), wobei er unterstützend auch antriebsdämpfende (sedierende) Antidepressiva oder Betablocker empfehlen wird.
Sollte der Entzug allein mit ärztlicher Unterstützung nicht zu schaffen sein, besteht auch die Möglichkeit einer stationären Entwöhnung.
Lithium
Lithium (Quilonum®, Hypnorex®) eignet sich sowohl zur Behandlung einer akuten Manie als auch zur Vorbeugung manisch-depressiver Zustände (manisch-depressive Erkrankung). Lithium wird über längere Zeiträume (Monate bis Jahre) verordnet, um dem erneuten Auftreten von akuten Krankheitsschüben vorzubeugen.
Die Nebenwirkungen einer richtig eingestellten Lithiumtherapie sind meistens nicht sehr stark ausgeprägt und umfassen:
- Anfängliche Übelkeit
- Fingerzittern
- Müdigkeit
- Schilddrüsenunterfunktion und -vergrößerung
- Gewichtszunahme.
Schon eine leichte Überdosierung aber kann starke Nebenwirkungen auslösen, so z. B. starke Beschwerden im Magen-Darm-Trakt sowie extreme Müdigkeit, Schwindel oder ausgeprägtes Zittern. Auch kann starkes Schwitzen, Fieber, Durchfall oder die Einnahme von entwässernden Medikamenten (Diuretika) die Bindung von Lithium im Gehirn verstärken und ebenfalls die genannten Nebenwirkungen auslösen. Deshalb muss der Arzt in regelmäßigen Abständen die Lithiumkonzentration im Blut überwachen, da Lithium eine geringe therapeutische Breite aufweist (d. h., dass schon geringfügig zu niedrige Blutspiegel zum Wirkungsverlust und bereits mäßig erhöhte Blutspiegel zu zusätzlichen Nebenwirkungen führen). Bei einer Langzeitanwendung von mindestens zehn Jahren steigt das Risiko für Nierentumoren. Auch Beeinträchtigungen der Nierenfunktion sind bei langfristiger Gabe von Lithium häufig.
Der Arzt überwacht in regelmäßigen Abständen die Lithiumkonzentration im Blut, da schon leicht erniedrigte Blutspiegel zum Wirkungsverlust führen und bereits leicht überhöhte Blutspiegel zu zusätzlichen Nebenwirkungen. Zusätzlich werden die Kreatinin-Clearance, der TSH-Wert sowie das Körpergewicht überwacht.
Jeder Patient, der Lithium einnimmt, sollte einen Lithiumausweis bei sich tragen, in dem die Tagesdosis und die Ergebnisse der letzten Kontrolluntersuchung vermerkt sind. Zur Vorbeugung einer Vergiftung sollten keinerlei Arzneimittel ohne Rücksprache mit dem Arzt eingenommen werden (auch keine frei verkäuflichen!) und normal gesalzene Kost gegessen werden.
Lithium sollte bei bestehenden schweren Nierenfunktionsstörungen, bei kurz zurückliegendem Herzinfarkt sowie in der Schwangerschaft und Stillzeit nicht verordnet werden.
Neuroleptika
Neuroleptika (Antipsychotika) „ordnen“ die gestörten psychischen Funktionen. Sie werden hauptsächlich zur Behandlung von Psychosen mit Wahn und Halluzinationen (v. a. Schizophrenien) und bei schweren Störungen des Denkens und des Erlebens kurz-, mittel- oder auch langfristig eingesetzt.
Des weiteren dienen Neuroleptika der Ruhigstellung akut verwirrter Patienten und der Behandlung von wahnhaften Depressionen und - was teilweise umstritten ist - anderen schweren psychischen Erkrankungen.
Die antipsychotische Wirkung der Neuroleptika öffnet den Kranken zum einen für die Psychotherapie, zum anderen wirken sie je nach Art und Dosierung beruhigend und dämpfend (sedierend).
Entgegen einem verbreiteten Vorurteil machen Neuroleptika auch bei sehr langer Einnahmedauer nicht süchtig, haben aber teils starke Nebenwirkungen. Die antipsychotische Wirksamkeit korreliert dabei mit einer - mehr oder weniger stark ausgeprägten - unerwünschten Beeinträchtigung der Motorik (extrapyramidal-motorische Nebenwirkungen).
Als typische Neuroleptika werden Neuroleptika der ersten Generation bezeichnet. Man unterscheidet nach Stärke ihrer Wirkung und dem Nebenwirkungsprofil zwischen niederpotenten, mittelpotenten und hochpotenten Neuroleptika. Hochpotente Neuroleptika wirken am stärksten gegen die psychotischen Symptome, beruhigen aber nur wenig. Sie haben vergleichsweise starke Nebenwirkungen. Bei niederpotenten Neuroleptika steht hingegen die beruhigende, sedierende Wirkung im Vordergrund bei nur schwach ausgeprägten extrapyramidal-motorischen Nebenwirkungen.
Als atypische Neuroleptika (Atypika) bezeichnet man moderne Neuroleptika, die im Vergleich zu typischen Neuroleptika die Motorik und die Denk- und Wahrnehmungsfähigkeit des Patienten weniger stark beeinträchtigen und schwächere extrapyramidal-motorische Nebenwirkungen haben sollen. Letzteres wird aber durch neue Studien in Zweifel gezogen und gilt uneingeschränkt allenfalls für Clozapin (Leponex®). Eine US-amerikanische Studie von März 2009 ergab, dass die Atypika das Risiko eines plötzlichen Herztodes verdoppeln. Das Risiko steigt mit der eingenommenen Dosis. Die Vor- und Nachteile der atypischen Neuroleptika werden momentan kontrovers diskutiert, so dass bei der Wahl des geeigneten Neuroleptikums die individuelle Verträglichkeit im Vordergrund stehen sollte.
Die meisten Neuroleptika werden als Tabletten in 1–2 Dosen täglich eingenommen. Einige Neuroleptika können aber auch als Depotmedikation verabreicht werden: Sie werden in das Muskelgewebe injiziert und geben bis zu vier Wochen lang kontinuierlich den Wirkstoff in die Blutbahn ab. Dies ist bei ambulant behandelten Patienten von Vorteil, die ihre Medikamenteneinnahme häufiger vergessen. Andererseits sind eventuell auftretende Nebenwirkungen bei einer Depotmedikation nur schwer zu stoppen.
Nebenwirkungen. Zu Beginn der medikamentösen Behandlung mit Neuroleptika spüren manche Patienten Schläfrigkeit, Unruhe, Muskelzucken, Schwindel, Durst und Mundtrockenheit. Gegen letztere gibt es wirksame Medikamente wie künstlichen Speichel. Auch belastet eine Gewichtszunahme von oft zehn oder mehr Kilogramm. Sie beruht darauf, dass Neuroleptika den Grundstoffwechsel, aber nicht den Appetit senken. Dies trifft insbesondere für Clozapin und Olanzapin zu.
Weiter stört viele Patienten sehr, dass die Neuroleptika den Bewegungsbereich beeinflussen können. Von diesen extrapyramidal-motorischen Nebenwirkungen betroffen sind sowohl die "Feinmotorik" als auch die "groben" Bewegungsabläufe. Viele Patienten erleben diese unerwünschte Wirkung beispielsweise als Sitzunruhe. Bei dieser so genannten Akathisie kann der Patient nicht mehr still sitzen, läuft rastlos umher und verspürt starke Unruhe. Weitere extrapyramidal-motorische Nebenwirkungen sind Muskelsteifigkeit, Händezittern und – ähnlich wie bei der Parkinson-Krankheit – ein steifer, kleinschrittiger Gang (medikamenteninduziertes Parkinson-Syndrom).
Extrapyramidal-motorische Nebenwirkungen können durch bestimmte Medikamente wie z. B. Akineton® gemildert werden.
Nach längerer Therapie mit Neuroleptika treten bei manchen Patienten Probleme wie z. B. spezifische Fehlhaltungen (Dystonien) und Fehlbewegungen (Früh- bzw. Spätdyskinesien) auf. Betroffene strecken z. B. ruckartig die Zunge heraus oder schneiden unwillkürlich Grimassen.
Vor allem die typischen Neuroleptika beeinflussen den Hormonhaushalt, insbesondere können sie die Ausschüttung des Hormons Prolaktin ankurbeln. Folgen sind vermindertes sexuelles Interesse, bei Männern Impotenz, bei Frauen das Austreten von Flüssigkeit aus den Brustwarzen und das Ausbleiben der Menstruation.
Tendenziell erwünscht ist die beruhigende Wirkung, die Neuroleptika gerade zu Therapiebeginn auslösen. Viele Patienten fühlen sich aber auch nach der Eingewöhnungsphase noch extrem müde, leiden unter Antriebslosigkeit, Konzentrationsstörungen oder schlechter Stimmung.
Eine seltene, aber gefährliche Nebenwirkung von Olanzapin ist das DRESS-Syndrom (Drug Rash with Eosinophilia and Systemic Symptoms). Dabei handelt es sich um eine schwere Arzneimittelüberempfindlichkeitsreaktion, welche in der Regel innerhalb der ersten acht Wochen nach Behandlungsbeginn auftritt. Typische Anzeichen sind ein großflächiger Hautausschlag sowie grippeähnliche Symptome mit Fieber und Lymphknotenschwellung. Im weiteren Verlauf drohen Entzündungen von Herz, Lunge, Leber oder Nieren. Olanzapin-Anwender, bei denen kurz nach Behandlungsbeginn Hautausschläge und/oder grippeähnliche Symptome auftreten, sollten diese umgehend ärztlich abklären lassen, um ein DRESS-Syndrom auszuschließen.
Angesichts des weiten Spektrums an Nebenwirkungen kommt der Frage nach der Auswahl des richtigen Neuroleptikums große Bedeutung zu - denn dadurch lassen sich die unerwünschten Wirkungen im Einzelfall deutlich eingrenzen. Leider gibt es derzeit noch keine allgemein akzeptierten Richtlinien, Einigkeit besteht unter Experten nur darin, dass der Aspekt der Lebensqualität des Patienten im Vordergrund stehen muss.
Pflanzliche Psychopharmaka
Es gibt viele Heilpflanzen, deren Inhaltsstoffe die Psyche und das Nervensystem beruhigen und ausgleichen. Neben den vier Hauptgruppen der klassischen Psychopharmaka (Neuroleptika, Antidepressiva, Tranquilizer, Lithium) haben pflanzliche Psychopharmaka eine große Bedeutung. Ihr Vorteil ist, dass sie gut vertragen werden und sanft wirken. Letzteres ist aber auch ihr Nachteil: Bei schweren psychischen Erkrankungen sind sie zu schwach, um wirklich helfen zu können.
Es lohnt sich aber immer der Versuch, leichtere Unruhezustände, Schlafstörungen und vorübergehende depressive Verstimmungen mit einem pflanzlichen Präparat zu behandeln, bevor der Arzt klassische Psychopharmaka einsetzt.
Pflanzliche Heilmittel sind in Tabletten- oder Tropfenform, aber auch als Tee oder als Badezusätze erhältlich.
Johanniskraut. Wissenschaftliche Studien belegen, dass Johanniskraut (Inhaltsstoff Hypericin) bei hilfreich ist. Johanniskraut muss jedoch in relativ hoher Dosis in Tablettenform eingenommen werden, um die notwendige Dosis von 600 mg der Wirkstoffe (vor allem Hyperforin und Hypericin) zu erreichen. Mit nicht apothekenpflichtigen Tees und Kapseln aus Reformhäusern gelingt dies nicht. Auch tritt die stimmungsaufhellende Wirkung erst nach etwa zweiwöchiger, regelmäßiger Einnahme ein. Ein anderer Nachteil: Bei vielen freiverkäuflichen Johanniskrautpräparaten ist die Wirksamkeit und Verträglichkeit nicht belegt. Deshalb raten Experten vom Kauf solcher Präparate ab.
Johanniskraut erhöht die Lichtempfindlichkeit der Haut, deshalb sollten Sonnenbäder oder Solarienbesuche während der Einnahmezeit vermieden werden. Leider ist die Sicherheit der Pille bei Einnahme von Johanniskraut leicht vermindert, sodass zusätzlich mit anderen Methoden verhütet werden muss, will man keine Schwangerschaft riskieren. In seltenen Fällen kommt es im Behandlungsverlauf zu leichter Übelkeit, Müdigkeit oder Bauchschmerzen.
Baldrian, Hopfen, Melisse und Passionsblume. Auszüge (Extrakte) aus Baldrian, Hopfen, Melisse und Passionsblume werden traditionell zur Behandlung von Nervosität und angewendet (auch zur Behandlung von Schlafstörungen). Ihre Wirksamkeit ist bewiesen, aber nur für leichte Beschwerdeformen. Diese Mittel haben keine unerwünschten Nebenwirkungen, können jedoch die Fahrtüchtigkeit etwas herabsetzen.
Psychopharmaka
In der Regel werden psychische Erkrankungen mit einer Kombination aus Arzneimitteltherapie (Pharmakotherapie) und Psychotherapie behandelt. Welche Verfahren im Einzelnen zum Einsatz kommen, hängt von der jeweiligen Erkrankung und auch von den Präferenzen des Betroffenen ab.
Bei mittelschweren und schweren Erkrankungen kombiniert man meist Medikamente und Psychotherapie, bei leichteren Erkrankungen wird dagegen eher eine rein psychotherapeutische Beratung bzw. Behandlung durchgeführt.
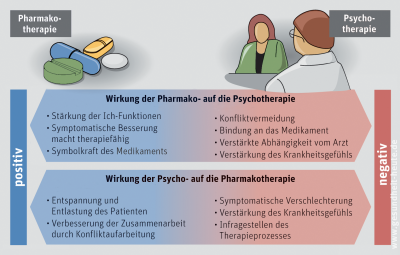
Medikamente, die ins zentrale Nervensystem eingreifen und so die Wahrnehmung, das Fühlen, das Denken sowie die Merkfähigkeit beeinflussen, heißen Psychopharmaka.
- Die Wirksamkeit von Psychopharmaka ist bei vielen Krankheiten eindeutig nachgewiesen. Psychopharmaka können zudem den Weg für andere Therapieformen öffnen, etwa indem sie Ängste in den Hintergrund treten lassen.
- Oft ist die soziale Heilung und Reintegration, also die Wiedereingliederung in den selbst bestimmten Alltag und in die Gesellschaft, von einer wirksamen (Langzeit-)Behandlung mit Psychopharmaka abhängig.
Besonders wichtig für den Erfolg der Behandlung ist, dass der Patient bei jeder Therapieform aktiv mitarbeitet und sich bewusst mit seinem behandelnden Arzt für die ausgewählte Medikation entscheidet. Denn nur eine freiwillige Therapie wird vom Patienten für die gesamte Behandlungsdauer akzeptiert werden und somit zur Besserung der Erkrankung führen.
Zu der Gruppe der Psychopharmaka gehören Neuroleptika, Antidepressiva, Tranquilizer (Beruhigungsmittel) und Lithium. Diese vier Hauptgruppen sowie die Elektrokrampftherapie und die pflanzlichen Psychopharmaka werden im Folgenden besprochen.
Weiterführende Informationen
- www.dhs.de – Website der Deutschen Hauptstelle für Suchtfragen e. V., Hamm: Liefert Basiswissen, Fakten und Zahlen über Suchtkrankheiten, unter anderem zu Benzodiazepinen und Schmerzmitteln.
- K. Elesser; G. Sartory: Ratgeber Medikamentenabhängigkeit. Informationen für Betroffene und Angehörige. Hogrefe, 2005. Medikamentenabhängigkeit bleibt oft lange von Betroffenen und Angehörigen unerkannt. Das Buch informiert über die Symptome und zeigt, wie Abhängigkeit überwunden werden kann.
- A. Franke et al.: Alkohol- und Medikamentenabhängigkeit bei Frauen. Risiken und Widerstandsfaktoren. Juventa, 2001. 80 % der Medikamentabhängigen sind Frauen. Die Autorinnen versuchen, besonders der Rolle der Frau sowie ihren typischen Belastungen in der heutigen Zeit gerecht zu werden.









